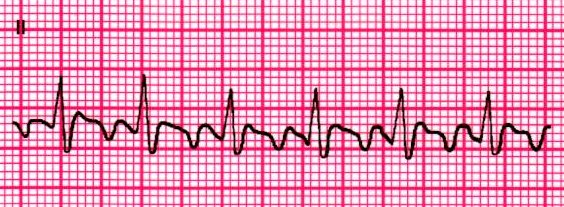
Il flutter atriale é un’aritmia che insorge in una delle camere superiori del cuore (gli atri). Durante questa aritmia, gli atri si attivano con una elevata frequenza generando un battito cardiaco irregolare e spesso accelerato (tachicardia). Molto spesso i pazienti affetti presentano anche episodi di fibrillazione atriale.
Il flutter è statisticamente meno frequente della fibrillazione atriale.
Quali sono le cause del flutter atriale?
Nella maggior parte dei soggetti il flutter atriale si manifesta in presenza di condizioni o malattie predisponenti:
- età
- malattie cardiache acquisite (infarto pregresso, insufficienza cardiaca, malattia valvolare, ecc.)
- malattie cardiache congenite corrette mediante intervento cardiochirurgico
- ipertensione arteriosa
- malattie extracardiache (polmonari, tiroideee)
Nei soggetti predisposti per effetto delle condizioni precedentente elencate, il flutter atriale si manifesta a seguito della presenza di un “corto-circuito” elettrico localizzato in atrio destro (più frequentemente) o sinistro.
Quali sono i sintomi del flutter atriale?
La contrazione irregolare del cuore, a volte molto rapida (tachicardia) o troppo lenta (bradicardia), può determinare un inadeguato flusso di sangue nel corpo e quindi produrre dei sintomi avvertiti dal paziente. I principali sono:
- palpitazioni (sensazione di battito accelerato ed irregolare)
- debolezza o incapacità di eseguire la normale attività fisica
- affanno
- sensazione di “testa vuota”
- sensazione di mancamento
- svenimento
In alcuni soggetti i disturbi possono essere molto lievi o addirittura assenti e l’aritmia viene scoperta occasionalmente durante una visita medica eseguita per altri motivi. In presenza di sintomi o segni suggestivi della presenza di un flutter atriale è opportuno che il medico di famiglia invii il paziente a consulto presso un elettrofisiologo (un cardiologo che si occupa delle aritmie cardiache); nei casi di maggiore gravità è invece necessario un rapido accesso al Pronto Soccorso.
Quali sono le conseguenze del flutter atriale?
Durante il flutter atriale la contrazione degli atri perde vigore e questo causa un ristagno di sangue che può essere a sua volta responsabile della formazione di un coagulo all’interno della camera. Successivamente, questo coagulo (embolo) può spostarsi dal cuore e viaggiare all’interno dei vasi con il sangue fino a raggiungere il cervello (o un altro organo) interrompendone l’irrorazione e causando l’ictus (una cicatrice più o meno estesa del cervello che determina una perdita transitoria o perenne di alcune delle sue funzioni). Il rischio di avere un ictus non é uguale in tutti i soggetti ed aumenta con l’età avanzata, la presenza di diabete mellito, ipertensione arteriosa, riduzione della funzione di pompa del cuore, malattia delle arterie o in coloro che hanno già presentato una ischemia cerebrale.
Un’altra possibile conseguenza negativa del flutter atriale é rappresentata dalla riduzione più o meno grave della funzione di pompa del cuore (insufficienza cardiaca). Questo avviene solitamente in soggetti predisposti e soprattutto quando la frequenza di contrazione del cuore rimane a lungo molto elevata.
La Diagnosi
La diagnosi di flutter atriale viene generalmente eseguita attraverso una visita medica e la registrazione dell’elettrocardiogramma. A completamento della diagnosi potrebbero essere indicate anche ulteriori indagini quali:
- ECG dinamico delle 24 ore sec. Holter
- Event recorder
- Ecocardiogramma
- Ecocardiogramma transesofageo
- Test ergometrico
- Esami del sangue (soprattutto per valutare la funzione della tiroide)
- Radiografia del torace
La terapia
Il trattamento del flutter atriale ha una duplice finalità: ridurre i sintomi (mediante il ripristino del normale ritmo cardiaco o il controllo della frequenza cardiaca durante l’aritmia) e prevenire la formazione di coaguli nel cuore (mediante una terapia con farmaci anticoagulanti).
Prevenzione della formazione di coaguli
Il rischio che si formino coaguli all’interno dell’atrio che a loro volta possono staccarsi (emboli) e viaggiare all’interno dei vasi sanguigni é legato alle caratteristiche cliniche del paziente. Da queste ultime quindi dipenderà la necessità che il paziente assuma una terapia anticoagulante orale. Il farmaco che viene attualmente impiegato in Italia é il Warfarin, una sostanza molto efficace nella riduzione del rischio di ictus (di circa il 60%) ma che richiede un continuo monitoraggio della sua azione mediante periodici esami del sangue. Chi assume il farmaco dovrà anche prestare attenzione alle sue interazioni con alcuni alimenti o altre sostanze che ne aumentano o riducono l’effetto. Per questo motivo il trattamento deve essere eseguito sotto costante controllo medico (da parte dello specialista nella coagulazione o, in alternativa, dal medico di base o cardiologo di fiducia).
Nella maggior parte dei casi, se indicato, il Warfarin andrà assunto per tutta la durata della vita. A breve saranno probabilmente disponibili anche in Italia nuovi farmaci anticoagulanti orali (Dabigatran, Rivaroxaban, Apixaban) efficaci almeno quanto se non più del warfarin nella prevenzione dell’ictus, ma con un minore rischio di emorragie e senza la necessità di eseguire periodici controlli della loro azione mediante prelievi di sangue.

Ripristino del normale ritmo del cuore (cardioversione)
La procedura con cui si tenta di interrompere l’aritmia e ripristinare il normale ritmo del cuore (ritmo sinusale) é chiamata cardioversione. Questa può essere eseguita mediante somministrazione di farmaci antiaritmici (generalmente per via endovenosa nel corso di un ricovero o un accesso in Pronto Soccorso) o attraverso una “scarica elettrica” erogata con delle speciali piastre posizionate sul torace (nel corso di un ricovero o un accesso in Pronto Soccorso e dopo aver somministrato dei sedativi al fine di non percepire il dolore legato alla scarica). La scelta del tipo di cardioversione é fatta dal medico sulla base di una serie di fattori clinici e soprattutto della durata dell’episodio aritmico.
Al primo episodio di flutter atriale la cardioversione è sempre indicata; essa può essere tranquillamente ripetuta anche più volte nel tempo quando si ritiene indicato il mantenimento del normale ritmo sinusale. Se l’aritmia dura da più di 48 ore e/o il paziente non è adeguatamente anticoagulato, la cardioversione sarà preceduta da una ecocardiografia transesofagea (un esame in cui una sonda viene introdotta dalla bocca e avanzata all’interno dell’esofago) al fine di escludere la presenza di coaguli nell’atrio.
Mantenimento del ritmo sinusale nel tempo
Questa strategia é generalmente preferita nei soggetti più giovani e più disturbati dall’aritmia, quando il controllo della frequenza cardiaca durante la flutter atriale non é efficace o non è tollerato, in assenza di grave malattia cardiaca o quando l’aritmia causa un peggioramento della funzione di pompa del cuore.
Il mantenimento del ritmo sinusale può essere tentato mediante farmaci antiaritmici somministrati per bocca o una procedura interventistica chiamata ablazione transcatetere.
I farmaci antiaritmici più comunemente usati sono la Flecainide, il Propafenone, il Sotalolo, l’Amiodarone ed il Dronedarone. Il dosaggio potrà variare, su scelta del medico, a seconda delle caratteristiche e della risposta del paziente. Talvolta è possibile associare tra loro più farmaci per aumentarne l’efficacia. I principali effetti indesiderati sono rappresentati dalla nausea e dalla debolezza, alcuni farmaci possono anche causare danni alla tiroide, occhi e polmone (amiodarone); il rischio di peggioramento del quadro aritmico é presente anche se molto basso. Per questi motivi, il trattamento con farmaci antiaritmici deve essere seguito sotto periodico controllo del cardiologo di fiducia. L’efficacia nella prevenzione delle recidive di fibrillazione atriale non è molto elevata.
L’ablazione transcatetere per la prevenzione delle recidive di flutter atriale ha l’obiettivo di disattivare il “corto-circuito” elettrico (in alcuni casi più di uno possono essere presenti). La procedura di ablazione viene eseguita durante breve ricovero ospedaliero, in anestesia locale e mediante speciali sonde introdotte attraverso le vene (generalmente a livello dell’inguine e del braccio). In questo modo è possibile valutare le caratteristiche elettriche del cuore e provocare, attraverso degli impulsi elettrici, l’aritmia di cui il paziente è affetto identificandone con esattezza il meccanismo responsabile. Questa fase prende il nome di “studio elettrofisiologico”.
Successivamente, muovendo una delle sonde introdotte all’interno del cuore, viene ricercata e localizzata con precisione l’area responsabile dell’aritmia in atrio destro o sinistro. Questa fase prende il nome di “mappaggio”. Una volta identificata, l’area viene resa inattiva mediante la creazione di una piccola “cicatrice” provocata dal passaggio di una corrente che genera calore (radiofrequenza) trasmessa attraverso la sonda. Più raramente la “cicatrice” può essere creata attraverso il freddo (criotermia) prodotto dal passaggio di uno speciale gas all’interno della sonda. Questa fase prende il nome di “ablazione transcatetere”. Se necessario, durante la procedura potrebbero essere somministrati farmaci anticoagulanti o sedativi.
Le complicanze sono molto rare e dipendono principalmente dalla localizzazione dell’area responsabile dell’aritmia. Le probabilità di cura sono molto elevate, soprattutto nel caso dei flutter ad origine dall’atrio destro, e superiori a quelle ottenibili con i farmaci antiaritmici. La necessità di ripetere la procedura di ablazione per insuccesso o recidiva dell’aritmia é rara nei casi di flutter atriale destro e relativamente più frequente in caso di flutter atriale sinistro.
Questa procedura è indicata in pazienti con recidive aritmiche ricorrenti e scadente qualità della vita. Essa dovrebbe anche essere eseguita quando l’aritmia provoca una riduzione della funzione di pompa del cuore (tachicardiomiopatia).
Controllo della frequenza cardiaca durante flutter atriale
Questa strategia é generalmente preferita nei soggetti più anziani, con una più grave malattia cardiaca e/o con patologie di più organi, in presenza di una aritmia di lunghissima durata e quando i trattamenti per il mantenimento del normale ritmo sinusale siano risultati completamente inefficaci o non tollerati.
La frequenza ottimale del cuore durante il flutter atriale dovrebbe oscillare tra 60 e 90 battiti al minuto a riposo e 110 e 130 battiti al minuto durante l’attività fisica. Questo obiettivo può essere raggiunto mediante la somministrazione di farmaci o una ablazione transcatetere (piccola “bruciatura” prodotta da una speciale sonda introdotta nel cuore attraverso una vena) del nodo atrio-ventricolare (il “filo elettrico” che permette il passaggio dell’impulso elettrico dalla camera superiore del cuore – l’atrio – a quella inferiore – il ventricolo) seguita dall’impianto di un pace-maker (apparecchio che genera degli impulsi elettrici in gradi di far battere il cuore).
I farmaci utilizzati per il controllo della frequenza cardiaca sono la Digitale, il Verapamil o i beta-bloccanti (Atenololo, Metoprololo, Bisoprololo, Carvedilolo, ecc). Talvolta per ottenere una buona risposta è necessaria l’associazione di più farmaci.
L’ablazione del nodo atrio-ventricolare ed il successivo impianto di un pace-maker é eseguita nei pazienti in cui i farmaci si rivelano inefficaci, sono controindicati o non tollerati.
